2
Dec
2016
Av Sidsel Graff-Iversen, seniorforsker Folkehelseinstituttet, Grethe Seppola Tell, professor, UiB og Maja-Lisa Løchen, professor, UiT Norges arktiske universitet
Et inntrykk man kan få ved å lese dagspressen, er at livsstilsykdommene herjer i Norge. Stadig flere har kroppsvekt på fedme-nivå, og vi hører om problemene det fører med seg – med hjerte- og karsykdom som det mest alvorlige. Fagfolk og andre som stiller seg kritiske til dagens statlige kostråd får mye oppmerksomhet; det samme får hypoteser om nye årsaker til kroniske sykdommer. Det man kan sitte igjen med fra media, er et bilde av faglig uenighet og kunnskapsmangel.

“Vi vet mye om risikofaktorer for de vanligste hjerte- og karsykdommene, utviklingen har vært positiv de siste 40 årene og sykdomsgruppens bidrag til sosial ulikhet har krympet.” Foto: www.colourbox.com
Hvordan ligger vi egentlig an?
Hjerte- og karsykdom er dødsårsak nummer én i Norge og i verden for øvrig. I Norge har det vært slik de siste 60-70-årene. Mange er kjent med at forekomsten steg kraftig i Norge etter 2. verdenskrig. Men er det like kjent hvor mye den har sunket de siste 40 årene? Figur 1 viser at nedgangen startet på 1970-tallet, før vi fikk effektive behandlingsmetoder, slik som utblokking av blodårer, oppløsning av blodpropper med medikamenter, bedre behandling av høyt blodtrykk og kolesterolsenkende medisiner. Nedgangen gjelder dødeligheten av begge de største hjerte- og karsykdommene, hjerteinfarkt og hjerneslag.
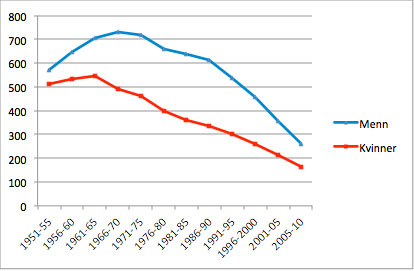
Figur 1. Døde av hjerte- og karsykdom i Norge 1951-2010, per 100.000 personer, alle aldre. Aldersstandardisert etter Norges befolkning pr 1.1.1981 (Kilde: Norgeshelsa).
Innen gruppen «hjerte- og karsykdom» er det tilstander som skyldes innsnevringer av blodårene (hjerteinfarkt og angina, kalt iskemisk hjertesykdom), som rammer flest og har vist de største endringene i tiden fra 1950-årene og fremover. Alle de nordiske landene lå høyt på den internasjonale hjerte-statistikken i 1960- og 1970-årene, med Finland på verdenstoppen. Senere har det vært nedgang i dødeligheten i vest-europeiske land, USA, Canada, Australia og New Zealand. Nedgangen i de nordiske landene har vært særlig stor. Nå ligger Norge på nivå med middelhavslandene (figur 2).

Figur 2. Døde av hjerteinfarkt før 65 års alder 100.000 personer. Aldersstandardisert etter Norges befolkning pr 1.1.1981 (Kilde: FHI, Folkehelserapporten).
Skyldes nedgangen bedre behandling av dem som rammes? Eller forebygging?
I 1980- og 1990-årene viste et prosjekt i regi av Verdens helseorganisasjon (WHO) at nedgangen i hovedsak skyldtes forebygging, det vil si at færre ble rammet av førstegangs hjerteinfarkt, og bare i liten grad at behandlingen stadig ble bedre. Men de siste årene har langt mer effektive behandlingsmetoder tatt over, og beregning fra en rekke land har vist at behandling forklarer langt mer enn før – rundt 40 prosent av nedgangen siden 1980-årene. Men forebygging er fortsatt viktigst, ifølge de samme beregningene: mindre røyking, samt lavere nivåer av blodkolesterol og blodtrykk, har fortsatt det meste av æren for at dødeligheten har gått ned.
For norske forhold: hvilken faktor har vært viktigst for nedgangen?
Her vil vi nevne en ganske fersk publikasjon fra Tromsøundersøkelsen, en stor befolkningsundersøkelse som har pågått siden 1974 i regi av UiT Norges arktiske universitet. Studiens formål var å beregne bidraget fra risikofaktorene kolesterol, blodtrykk, røyking og fysisk inaktivitet, både samlet og fra hver enkelt faktor. Det nye ved denne publikasjonen er at den analyserte data fra enkeltpersoner fremfor kun å bruke data på gruppenivå, slik tidligere studier gjorde. Blant Tromsøværinger som deltok i helseundersøkelser i tiden fra 1994 til 2008 var det jevn nedgang i nye førstegangs tilfeller av hjerteinfarkt, og dette gjaldt både sykehusinnlagte pasienter og plutselige dødsfall av hjerteinfarkt utenfor sykehus. Hele 66 prosent av nedgangen i hjerteinfarkter kunne forklares av de fire risikofaktorene samlet: lavere blodkolesterol, lavere blodtrykk, mindre røyking og mer mosjon. Lavere blodkolesterol forklarte mest, med «æren» for 32 prosent av nedgangen. Nedgangen i blodkolesterol, blodtrykk og røyking ikke er særegne for Norge, men har funnet sted i en rekke land, spesielt land i vest Europa, i USA og Australia.
Medisiner eller kost?
Er det først og fremst medisiner som har senket kolesterol og blodtrykk, eller lever vi sunnere? I et globalt perspektiv blir det argumentert for at endringer i kosten er viktigst: Bruken av blodtrykks- og kolesterolsenkende medisiner er for lav til å kunne gi noe vesentlig bidrag til nedgangen. I Norge er nok både levevaner og medisiner viktig. Reseptregisteret viser at bruken av disse medisinene øker fra 8 prosent i alder 40-44 år til å omfatte godt over halve befolkningen ved 75 års alder. Ny forskning fra Tromsøundersøkelsen gir imidlertid gode holdepunkter for at blodtrykksnivået er redusert i alle aldersgrupper, også under 45 år. Nedgangen i blodkolesterol i Norge startet mange år før effektive medisiner kom i bruk. Til tross for økende kroppsvekt, tyder utviklingen på at vi har et kosthold som er bedre for blodomløpet enn det vi hadde i 1970, 80- og 1990-årene.
Er hjerteinfarkt i ferd med å bli en mindre farlig sykdom enn før?
Det eneste som kanskje forstyrrer solskinnshistorien om forebygging, er at nedgangen i nye infarkter hos norske kvinner og menn i alder under 65 år var minimal gjennom det første ti-året etter 2000, til forskjell fra en klar nedgang hos de eldre i samme tidsrom. Slik konkluderer en studie ved Universitetet i Bergen, hvor data fra hele landet var inkludert. Hvordan kan dette stemme med at dødeligheten forsetter å gå ned i alle aldersgrupper? En mulighet er at behandlingen er blitt bedre slik at overlevelsen øker og risikoen for gjentatte infarkter blir redusert. En annen mulighet er at infarktene er i ferd med å bli «snillere», i den betydning at hjertemuskelen blir mindre skadet. Studien fra Tromsø støtter opp under den sistnevnte muligheten: fra 1994 til 2008 var stadig færre av Tromsøværingenes infarkter av den farligste typen – i tillegg til total nedgang, økte andelen «snille» infarkter. Forskerne bak studien bemerker at kombinasjonen av høyt kolesterol og røyking kan ha gitt opphav til store blodpropper med infarkter av den farligste typen som resultat. Nasjonale registre over hjerte- og karsykdom følger med på utviklingen og kan på brukes til å undersøke om funnet fra Tromsø er del av en nasjonal trend.
Sosial ulikhet
Går vi 60-70 år tilbake i tid, var hjerteinfarkt regnet som en rikmannssykdom. Senere er det sosiale mønsteret snudd. Siden 1960-årene vet vi at hjerte- og karsykdommer har bidratt til et økende gap mellom sosiale lag når det gjelder dødeligheten av alle årsaker samlet. Forskjellen i dødelighet mellom de med høy versus lav utdannelse er stor, og hjerte- og karsykdommer har vært hovedårsaken til dette sosiale gapet. Nå går dødeligheten av hjerte- og karsykdom ned i alle sosiale lag. Men nedgangen var lenge størst i de høyere sosiale lagene, noe som førte til at den sosiale forskjellen økte. De siste årene har imidlertid nedgangen vært størst i de lavere sosioøkonomiske gruppene slik at den sosiale forskjellen i dødelighet av hjerte- og karsykdommer har blitt mindre.
Den sosiale profilen ved «tobakksepidemien» ser ut til å forklare mye av den sosiale ulikheten i dødelighet av hjerte- og karsykdom. Nedgangen i røyking startet først hos høyt og sist hos lavt utdannede og startet blant menn før kvinner. Nå er røyking på nedtur i alle sosiale lag. Dette peker mot fremtidig nedgang i alle helseproblemer som skyldes tobakk, ikke bare hjerte- og karsykdom, men også flere kreftformer og lungesykdommer. Hos norske menn ser vi et trendbrudd allerede. Rundt tusenårsskiftet sluttet den sosiale forskjellen i dødelighet uansett årsak å øke, fordi bidraget fra hjerte-kardødeligheten gikk ned. Det er håp om at det samme snart vil skje hos kvinner. Hos kvinner har bidraget fra annen røykerelatert sykdom til nå vært stort nok til å øke den sosiale kløften, selv om bidraget fra hjerte- og karsykdom har gått ned.
Vet vi nok om sykdomsårsaker og forebygging?
Det korte svaret er nei. Et viktig område er virkemiddelforskning, som går ut på å omsette dagens kunnskap i enda bedre helse for alle. Man vet en god del allerede, som at kampanjer og helseopplysning virker best blant bedrestilte og ikke reduserer sosial ulikhet. Og man vet at universelle tiltak kan virke sosialt utjevnende, slik som mindre salt i ferdigmaten, gode tilbud på frisk frukt og grønnsaker i dagligvarebutikker over hele landet og tilrettelegging for fysisk aktivitet i hverdagen. Dette, sammen med restriksjoner av type røykeforbud, reklameforbud og selektive avgifter, vet vi virker. Slike allmenne virkemidler kan falle sammen med bedre livskvalitet og andre gode formål; det er ikke alltid snakk om upopulære tiltak. Noen tiltak er smartere og lettere gjennomførbare enn andre – her vet vi ikke nok.
Selv om trenden har vært god, er hjerte- og karsykdom fortsatt den sykdomsgruppen som tar flest liv i Norge. Selv om vi vet mye om årsaker til disse sykdommene, vet vi for lite om hvordan psykisk helse og stress påvirker helsevaner og sykelighet, og vi vet for lite om hvilke forhold i oppvekst og familie som spiller inn. Slik kunnskap vil være viktig for forebygging i grupper med særlig høy risiko. Vi vet heller ikke nok om årsaker til mindre vanlige typer av hjerte- og karsykdom, som for eksempel perifer karsykdom, hvor blodårene til legger og føtter er for trange til å kunne sørge for nok oksygen. Et annet eksempel på kunnskapsmangel er atrieflimmer, en vanlig rytmeforstyrrelse som medfører økt risiko for hjerneslag. Her vet vi ikke nok, verken om årsaker eller forebygging.
Fra tid til annen utfordres etablerte teorier, i form av såkalte paradokser. Utviklingen for kolesterol og dødelighet av hjerteinfarkt i Japan er eksempel på en utvikling forskerne ikke forstår. I Japan lå både blodkolesterolverdiene og hjertedødeligheten veldig lavt for 30 år siden. Men senere har kolesterolet steget. Da kunne man vente mer hjertesykdom i Japan, men statistikken viser nedgang. Det hører riktignok med i bildet at røyking og blodtrykk har gått ned i Japan som i andre land med høy levestandard, og at dødeligheten har gått mindre dramatisk ned i Japan enn for eksempel i Vest-Europa. Likevel: Dødelighetsutvikling i Japan er forbløffende god, gitt at kolesterolet har økt. Samtidig vet vi fra overbevisende studier at «kolesterolet biter» på japanere som på andre: Når japanere flytter til USA, stiger dødeligheten av hjerteinfarkt, og innen Japan gir stigende kolesterolverdier økende risiko. Hvis forutsetningen holder vann, at kolesterolmålingene som viser økning er representative for hele befolkningen, må man spørre hva det er som virker inn. Er det for eksempel noe i den japanske kosten som beskytter, ut over det man kjenner til nå?
Vi vet mye om risikofaktorer for de vanligste hjerte- og karsykdommene, utviklingen har vært positiv de siste 40 årene og sykdomsgruppens bidrag til sosial ulikhet har krympet. Men fortsatt rammes altfor mange og fortsatt er bidraget til sosial ulikhet stort. Sykdomsgruppen har vist seg dynamisk, med store endringer gjennom ganske korte tidsperioder. Det betyr at forebyggingsmulighetene fortsatt er store.




